中國醫藥大學兒童醫院 新生兒科主任 林鴻志醫師
三歲的李小妹可以走路、講話和弟弟玩遊戲,她看起來和正常的孩子差不多,除了可愛的臉龐從鼻孔兩端掛著兩根長長的氧氣管,每天她必須推著超過自己體重兩倍的呼吸器和氧氣鋼瓶生活。出生後即診斷罹患罕見的先天基因異常「先天表面張力素蛋白質的製造缺乏」造成呼吸窘迫,目前必須仰賴藥物治療,無法脫離呼吸器,長期下來已演變為慢性肺病-嚴重肺高壓,將來需要換肺才可能像其他孩子一樣正常呼吸。

圖說一:產前可以透過二代基因定序檢查預防罕見的呼吸窘迫症。
二代基因定序檢查 確診罕見基因異常
出生38周2,800 公克,自然產出生後第一天還沒見到媽媽,就因為呼吸困難住進加護病房,肺部一直沒能完全撐開而插管治療,拔管失敗後,剛滿月就轉診到本院的新生兒科,住院七天嘗試拔管成功,然而一個月後仍然無法脫離呼吸器,由於和過去新生兒的呼吸窘迫症很不一樣,所以林鴻志醫師採用「二代基因定序檢查」發現李小妹是因為罕見的先天基因異常-先天表面張力素蛋白質的製造缺乏,造成呼吸困難,只能用藥物幫忙,必須24小時佩帶居家型的經鼻式正壓呼吸器幫助呼吸。由於呼吸困難導致身體瘦弱,體重不到10公斤,僅達同齡標準體重的3%,每一天李小妹卻必須和20公斤的呼吸器和氧氣鋼瓶共存,家長在照顧上只能小心謹慎貼身跟隨,非常費神,例如:鼻下人中必須貼人工皮以減少長期配戴呼吸器磨破皮膚;有時多吃一點東西或是撞到呼吸器而哭鬧時,就會面臨呼吸困難的緊張情況,甚至有幾次李小妹因為感染併發肺炎差點病危,幸賴新生兒科和兒童胸腔科團隊悉心照顧後把她從鬼門關救了回來。

圖說二:三歲女童必須仰賴呼吸器,每天推著氧氣鋼瓶生活。
肺部表面張力素缺乏 導致呼吸窘迫症
「呼吸窘迫症候群」和肺部構造發育未成熟及肺部表面張力素的缺乏有關。在妊娠23~32週出生的早產兒約有20~80%會發生,在34~ 36週時,肺細胞會分泌足量的「表面張力素」到肺泡腔中,「表面張力素」可以降低表面張力來避免肺膨脹不全,若肺部膨脹不全,就像氣球吹不起來一樣,會導致肺泡塌陷,無法進行氣體交換,血氧過低而產生呼吸窘迫的現象。危險因素包括母親曾分娩出現呼吸窘迫症候群的手足、糖尿病母親所生的嬰兒、低體溫、窒息、男嬰、雙胞胎中的第二胎及沒有產痛的剖腹產等,隨著妊娠週數的增長,其發生率便越來越低。 有早產徵兆者,我們會使用產前類固醇治療,32週以前,若以表面張力素治療沒有改善,則應考慮是否為肺泡蛋白沉著症或先天性肺炎表面張力素蛋白異常。
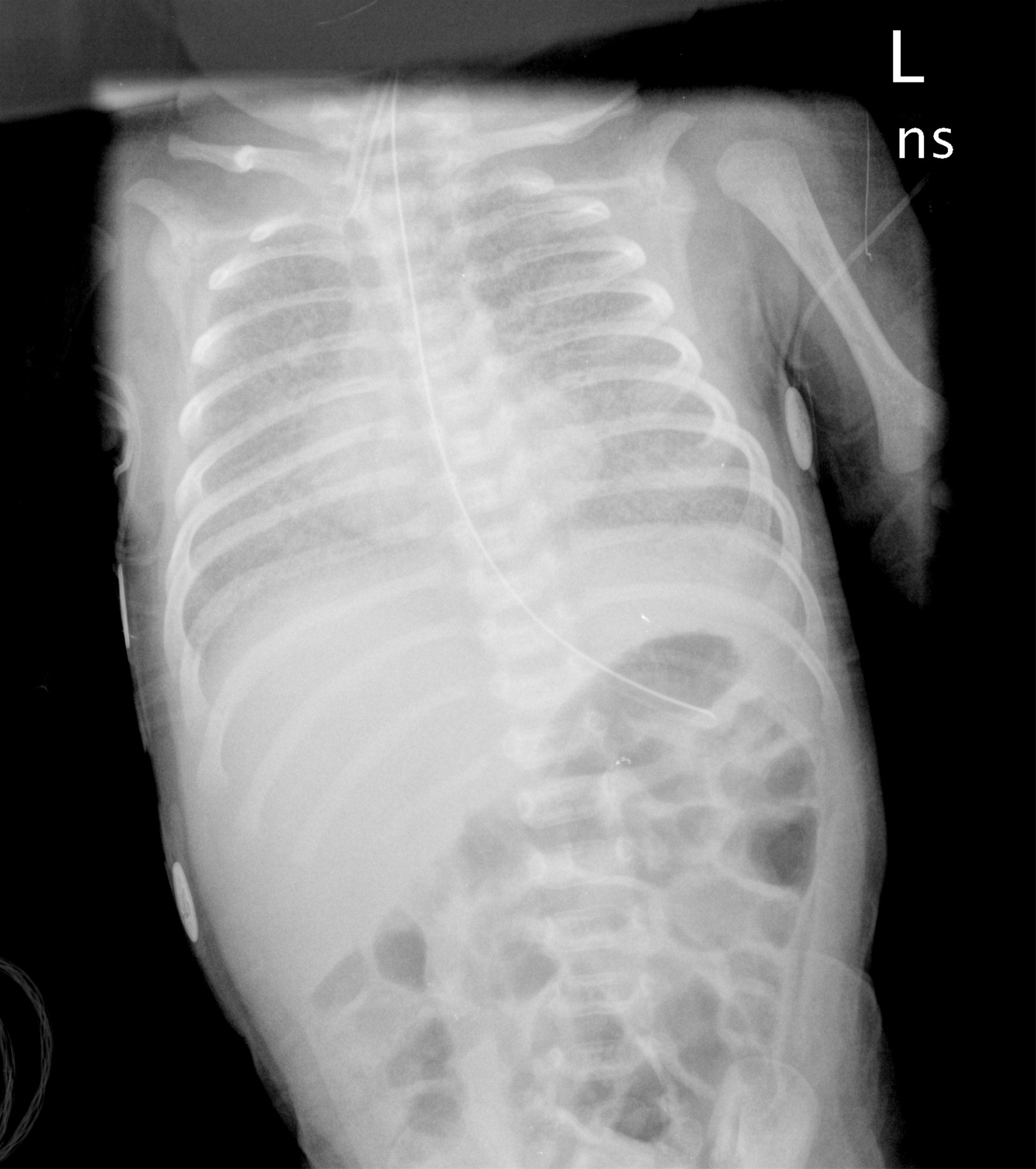
圖說三:X光片顯示肺泡沒有擴張,肺部呈現毛玻璃樣。
支氣管鏡檢查 努力救治有成
林鴻志主任表示當病嬰拔管困難時,我們會特別使用支氣管鏡檢查,診斷孩子是支氣管、肺部的問題或是有其他的先天性疾病,以及早給予適當的治療。新生兒科團隊在新生兒重症及早產兒的救治上努力有成,高存活率全台有目共睹。連續兩年(2018.2019)榮獲台灣新生兒醫療網絡系統-支氣管肺發育不全「最佳進步獎」。加上國際翹楚兒童胸腔科宋文舉副院長在支氣管鏡的專業技術,使得本院在新生兒呼吸困難的處置上特別有成效。
圖說四:中國醫藥大學兒童醫院新生兒科主任林鴻志教授率領新生兒科團隊救治呼吸困難個案。






