中國醫藥大學兒童醫院 兒童腎臟科
主治醫師 林清淵教授
先天性泌尿道異常 延誤就醫
現年22歲的阿信(化名),大學甫畢業即接受腎臟移植手術,免除終身洗腎的苦難。患有末期腎病的他,從出生開始,幾乎每個月都因為莫名反覆的發燒而進出急診,直到小六驗出有蛋白尿、膿尿(白血球偏高),不久因再次高燒就醫,醫師才懷疑有腎臟問題,加上出現血尿,腎臟超音波檢查發現已有水腎及一邊腎臟萎縮的情況;卻遲至國一經聖馬爾定醫院轉介到本院兒童腎臟科林清淵教授門診,才確診為「先天性泌尿道異常」並已進展為「慢性腎臟病(CKD)」,錯失最佳的治療時機,從此展開10年的門診追蹤,控制病程發展以延緩洗腎的到來。
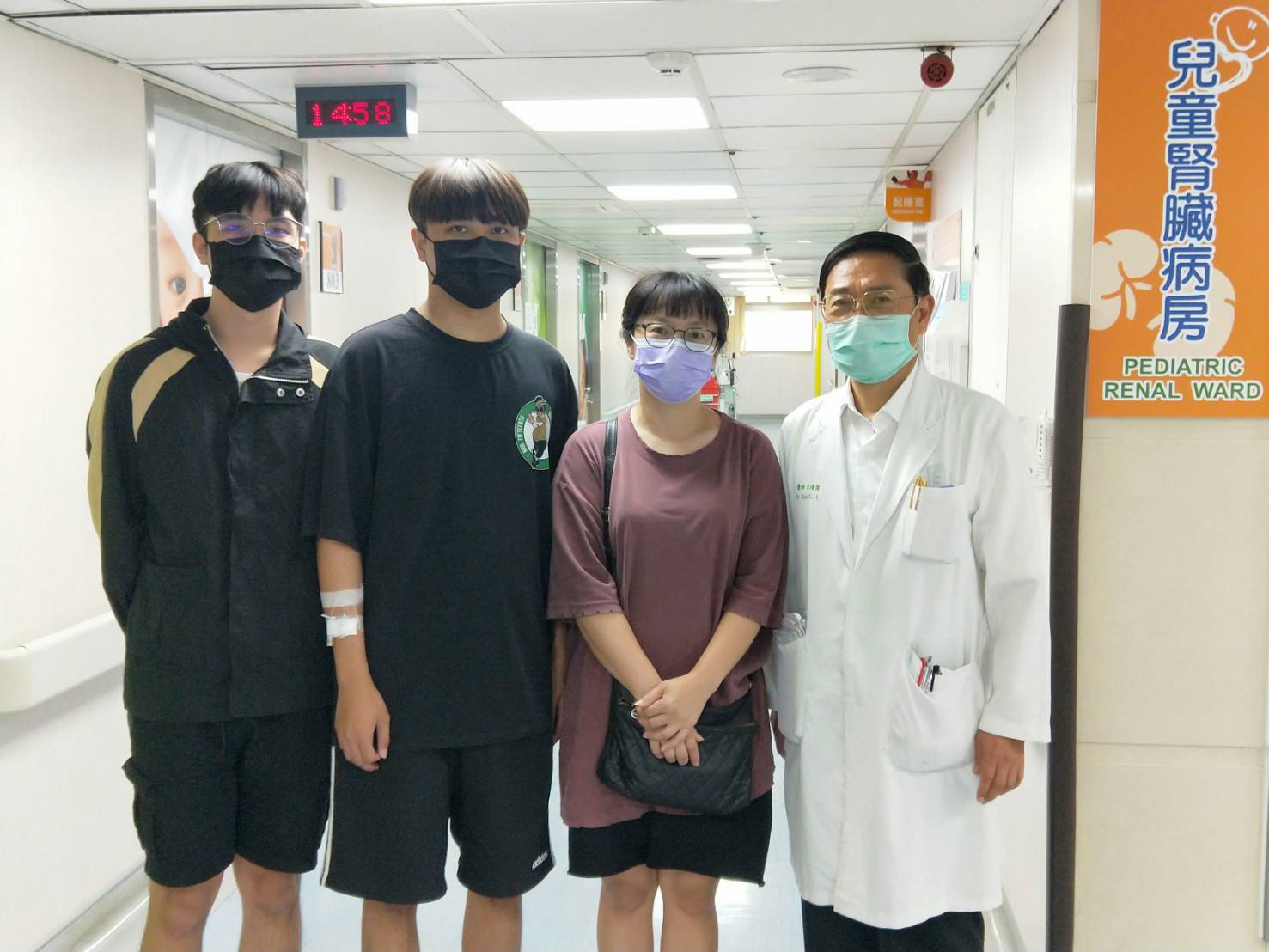
母親捐腎讓兒子換得全新的生活。(左二:患者、中:母親、右:林清淵教授)
10年慢性腎病 開始血液透析
當年媽媽帶著阿信來到兒童腎臟科門診,林清淵醫師為了確認是否有雙側重度尿逆流,並評估腎組織纖維化(腎結痂)的嚴重程度,安排「膀胱輸尿管尿逆流檢查」與「核子醫學檢查」發現雙側尿逆流導致一邊是第5度尿逆流,另一邊因持續尿逆流已萎縮,顯示阿信的腎功能已進入「慢性腎臟病」第三期(IIIb)。往後十年,林醫師持續追蹤阿信的病程,延緩腎病的進行,然而,仍敵不過腎絲球濾過率(eGFR)指數逐年下降(GFR<5即開始洗腎,如附圖二)的速度,今年6月必須開始進行血液透析,不捨阿信一週三次的洗腎生活,媽媽決定將懷胎10年的想法生出來-將自己的腎臟換給孩子,母親平靜地說:「畢竟是自己的孩子啊!才剛成年準備進入社會,總是希望能給他一個新的生活!」主動跟林教授討論後,由於媽媽身體健康是家族中唯一沒有慢性病的人,經過中國附醫泌尿科門診進行腎臟移植術前評估後,由張兆祥教授順利完成腎臟移植手術,母子很快平安出院。腎臟移植後並非治療的結束,未來阿信必須定期回診,追蹤腎功能及調整抗排斥藥物的劑量、種類,同時也要照護媽媽的單腎功能健康。
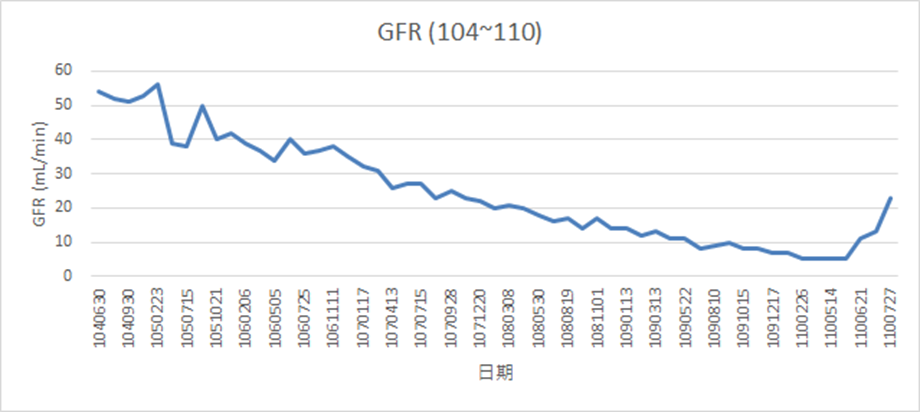
控制病程10年,腎功能指數逐年下降至今年6月開始洗腎。
腎臟移植是慢性腎病的根本治療
「慢性腎臟病」分為五期,第五期-末期腎臟病(End Stage Renal Disease,ESRD)在台灣的盛行率高居世界第一,血液透析或腹膜透析只是腎臟替代療法,救命但不能解決根本問題,腎臟移植的成功才是完整的根本治療,林教授表示目前全台腎臟移植率僅有4%,日本的洗腎紀錄最長也不過40年,因此兒童腎臟移植是維持生長發育、提高生活品質、存活率最佳的治療方式。1985年林清淵教授開始第一例換腎移植,接受腎臟移植仍健康存活者最久的已經有超過35年的好成績。2017年腎病年報顯示腎臟移植5年存活率為92.3%、10年存活率為80.7%,但由於台灣人對於器官捐贈的觀念不普及,導致登記換腎10年都不一定能有配對相符的大愛腎臟。
依照國衛院許志成及溫啟邦教授以健保資料庫之研究結果推估,台灣大約有20萬名慢性腎臟病童,兒童慢性腎臟病和成人慢性腎臟病的原因有很大的差異,成人50%以上是糖尿病性腎病變,和三高密切相關,兒童的成因有50%為先天性腎臟及泌尿道異常,20-30%為腎絲球炎,其他則是代謝異常症、基因突變或異常等所造成。所以早期發現的篩檢策略不同於成人,包含腎絲球濾過率的計算公式、常見的併發症也不一樣。兒童的三段五級防治策略、治療指引與照護指標都必須依照兒童的成長、發育和心理階段問題來設定,例如:兒童高血壓、高血脂的定義。
從小不明原因反覆發燒,至國一才發現已有水腎及一邊腎萎縮
不明原因發燒須留意泌尿道感染
當產前超音波或產後超音波檢查、尿液篩檢、尿常規檢查有異常或反覆泌尿道感染時,家長應有警覺並尋求兒童腎臟專科醫師重新看腎臟超音波並診查,期能在第二段防治早期發現病因,予以監控不要進到慢性腎臟病,因為病程若進展到第三段慢性腎臟病,則最終還是會演變成末期腎病,那時便需要腎臟移植才能做根本治療了。
兒童腎臟專科醫師林清淵教授的腎臟移植個案仍健康存活者已經超過35年。







